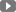Tràn mủ màng phổi (empyema) là sự tích tụ mủ trong khoang màng phổi. Bệnh nếu không được chẩn đoán và điều trị sớm sẽ diễn biến xấu hoặc để lại di chứng nặng cho người bệnh.
Mục lục
Nguyên nhân tràn mủ màng phổi
Bệnh có thể do nhiều nguyên nhân: Viêm màng phổi, viêm phổi, áp xe phổi, phẫu thuật lồng ngực, chấn thương ngực, áp xe dưới hoành (áp xe gan, viêm phúc mạc khu trú…) vỡ vào khoang màng phổi hoặc kết hợp nhiều yếu tố gây nên. Vi khuẩn thƣờng gặp: Streptococcus pneumoniae, Staphylococcus aureus, Escheria coli, Klebsiella pneumoniae, Haemophilus influenzae…, có thể do nấm hoặc amíp.
Triệu chứng tràn mủ màng phổi
3.1. Lâm sàng
– Người bệnh có thể có tiền sử bệnh trước đó: Viêm phổi, áp xe phổi hoặc phẫu thuật lồng ngực…
– Sốt: Đột ngột sốt cao, dao động. Sốt nhẹ kéo dài thường xảy ra ở người suy giảm miễn dịch hoặc đã dùng kháng sinh.
– Ho khan hoặc khạc đờm, mủ.
– Khó thở.
– Đau ngực bên tổn thương.
– Thăm khám: Hội chứng nhiễm khuẩn, thiếu máu, dấu hiệu mất nước: Da khô, tiểu ít…
– Khám có thể thấy thành ngực bên bệnh lý phồng, kém hoặc không di động, gõ đục, rung thanh giảm hoặc mất, rì rào phế nang giảm.
– Chọc thăm dò dịch màng phổi điển hình thấy mủ, đôi khi có màu đục, vàng, xanh hoặc màu nâu; mùi thối (gợi ý vi khuẩn kỵ khí) hoặc không.
3.2. Cận lâm sàng
– Số lượng bạch cầu máu ngoại vi tăng, tỷ lệ bạch cầu đa nhân trung tính tăng, CRP tăng.
– Chụp X-quang lồng ngực: Có hình ảnh tràn dịch màng phổi.
– Siêu âm khoang màng phổi: Hình ảnh tràn dịch, dịch tăng tỷ trọng, hình ảnh tràn dịch với nhiều vách ngăn.
– Chụp cắt lớp vi tính: giúp xác định rõ vị trí, mức độ bệnh, tổn thương nhu mô phổi, vị trí và đường vào ổ mủ màng phổi đặc biệt trong trường hợp tràn mủ màng phổi khu trú, đa ổ.
– Xét nghiệm dịch màng phổi: tế bào học (nhiều bạch cầu đa nhân, thường > 60%, có tế bào thoái hoá), vi khuẩn học (soi tươi, nhuộm Gram, cấy dịch màng phổi tìm vi khuẩn gây bệnh và làm kháng sinh đồ).
– Cấy máu tìm vi khuẩn gây bệnh.
4. Điều trị tràn mủ màng phổi
4.1. Nguyên tắc điều trị
– Mọi trường hợp chẩn đoán mủ màng phổi phải được điều trị nội trú tại bệnh viện, ở các khoa có điều kiện đặt ống dẫn lưu màng phổi.
– Dẫn lưu mủ sớm, hút áp lực âm liên tục và rửa màng phổi hàng ngày với Natri clorua 0,9%. Khi mủ đặc, dẫn lưu kém, hoặc có hình ảnh vách hóa khoang màng phổi có chỉ định bơm streptokinase vào khoang màng phổi.
– Kháng sinh đường toàn thân.
– Điều trị triệu chứng: giảm đau, hạ sốt, đảm bảo dinh dưỡng, bồi phụ nước điện giải.
– Phát hiện và điều trị các ổ nhiễm khuẩn nguyên phát, các bệnh phối hợp nếu có.
– Có thể nội soi can thiệp khoang màng phổi sớm để giải phóng ổ mủ, bơm rửa khoang màng phổi, phát hiện và xử lý lỗ rò phế quản – màng phổi và có thể bóc vỏ màng phổi qua nội soi.
– Vật lý trị liệu phục hồi chức năng hô hấp sớm.
4.2. Điều trị kháng sinh
a) Nguyên tắc dùng kháng sinh
– Dùng kháng sinh theo kinh nghiệm ngay sau khi lấy bệnh phẩm chẩn đoán vi sinh vật.
– Phối hợp từ 2 kháng sinh trở lên, theo đường tĩnh mạch hoặc tiêm bắp.
– Liều cao ngay từ đầu.
– Thay đổi kháng sinh dựa theo diễn biến lâm sàng và kháng sinh đồ nếu có.
– Thời gian dùng kháng sinh từ 4 – 6 tuần.
b) Các loại kháng sinh có thể dùng khi chưa có kết quả xét nghiệm vi sinh vật và kháng sinh đồ như sau:
– Penicilin G 1 triệu đơn vị, liều 10 – 50 triệu đơn vị/ngày tuỳ theo tình trạng và cân nặng của người bệnh, pha truyền tĩnh mạch chia 3 – 4 lần/ngày, kết hợp với 1 kháng sinh nhóm aminoglycosid:
+ Gentamicin 80mg: 3-5 mg/kg/ngày tiêm bắp 1 lần
+ Hoặc amikacin 500mg: 15 mg/kg/ngày tiêm bắp 1 lần hoặc pha truyền tĩnh mạch trong 250ml Natri clorid 0,9%.
Hoặc kết hợp với 1 kháng sinh nhóm quinolon:
+ Levofloxacin 750mg/ngày truyền tĩnh mạch.
+ Moxifloxacin 400mg/ngày.
+ Ciprofloxacin 800mg/ngày.
– Nếu nghi vi khuẩn tiết beta-lactamase, lựa chọn các kháng sinh sau và kết hợp với kháng sinh nhóm aminoglycosid nhƣ ở trên:
+ Amoxicilin-clavulanat: 3 – 6g/ngày, tiêm tĩnh mạch chia 3 – 6 lần
+ Hoặc ampicilin-sulbactam: 3 – 6g/ngày, tiêm tĩnh mạch chia 3 – 6 lần.
– Nếu nghi ngờ do vi khuẩn Gram-âm thì dùng cephalosporin thế hệ 3 kết hợp với kháng sinh nhóm aminoglycosid, lựa chọn:
+ Cefotaxim 3 – 6 g/ngày, tiêm tĩnh mạch chia 3 đến 6 lần
+ Hoặc ceftazidim 3 – 6 g/ngày, tiêm tĩnh mạch chia 3 đến 6 lần.
– Nếu nghi ngờ do vi khuẩn kỵ khí lựa chọn kết hợp kháng sinh nhóm beta-lactam như trên với metronidazol hoặc clindamycin:
+ Metronidazol liều 1- 1,5g/ngày, truyền tĩnh mạch chia 2-3 lần/ngày
+ Hoặc clindamycin 1,8g/ngày truyền tĩnh mạch chia 3 lần.
– Nếu tràn mủ màng phổi do nhiễm khuẩn mắc phải bệnh viện, khi chưa có kết quả kháng sinh đồ có thể dùng kháng sinh:
+ Ceftazidim 3-6g/ngày chia 3 – 6 lần
+ Hoặc piperacilin-tazobactam 4,5g x 3 lần/ngày
+ Hoặc imipenem 2-4g/ngày chia 4 lần/ngày
+ Hoặc meropenem 3-6g/ngày chia 3-6 lần/ngày.
Kết hợp kháng sinh nhóm aminoglycosid hoặc quinolon, metronidazol với liều lượng như trên. Điều chỉnh kháng sinh theo diễn biến lâm sàng và kết quả kháng sinh đồ.
– Nếu nghi ngờ do tụ cầu, lựa chọn:
+ Oxacilin 6 – 12g/ngày
+ Hoặc vancomycin 1-2 g/ngày.
Kết hợp với amikacin (15 mg/kg/ngày) khi nghi do tụ cầu kháng thuốc.
– Nếu do amíp thì dùng metronidazol 1,5g/ngày, truyền tĩnh mạch chia 3 lần mỗi ngày kết hợp với kháng sinh khác.
– Chú ý xét nghiệm creatinin máu 2 lần trong một tuần đối với người bệnh có sử dụng thuốc nhóm aminoglycosid để theo dõi tác dụng phụ trên thận và điều chỉnh liều thuốc kháng sinh.
4.3. Đánh giá điều trị
– Tiến triển tốt: Người bệnh hết sốt, lượng mủ qua ống dẫn lưu giảm, tổn thương trên X-quang phổi thuyên giảm → tiếp tục kháng sinh cho đủ 4 – 6 tuần.
– Tiến triển không tốt: Còn sốt, ống dẫn lưu màng phổi ra mủ kéo dài, X- quang phổi không cải thiện → thay kháng sinh (dựa vào kết quả cấy vi khuẩn mủ màng phổi và kháng sinh đồ nếu có), tìm các ổ mủ khác trong khoang màng phổi chưa được dẫn lưu.
5. Dự phòng tràn mủ màng phổi
– Điều trị tốt các ổ nhiễm khuẩn tai mũi họng, răng hàm mặt.
– Tiêm vaccine phòng cúm mỗi năm 1 lần, phòng phế cầu 5 năm 1 lần cho những trường hợp có bệnh phổi mạn tính, suy tim, tuổi trên 65 hoặc đã cắt lách.
– Không hút thuốc lá, thuốc lào.
– Giữ ấm cổ, ngực trong mùa lạnh.
Tài liệu tham khảo
1. Tràn mủ màng phổi. Hướng dẫn chẩn đoán và điều trị bệnh nội khoa. Nhà xuất bản y học, 2011, 383-386.
2. Guidelines for antimicrobial usage. Cleverland Clinic, 2011-2012.
3. Sahn SA (2007).“Diagnosis and management of parapneumonic effusions and
empyema”, Clin Infect Dis, 45(11):1480-6.
4. Davies HE, Davies RJ, Davies CW. BTS Pleural Disease Guideline Group. Management of pleural infection in adults: British Thoracic Society Pleural Disease Guideline 2010. Thorax. 2010;65(Suppl 2):ii41–ii53.
5. Ahmed AE, Yacoub TE. Empyema thoracis. Clin Med Insights Circ Respir Pulm Med. 2010 Jun 17;4:1-8.