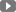Mục lục
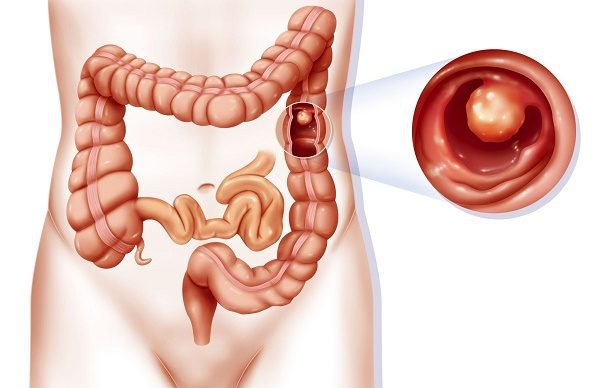
Polyp đại tràng là gì?
Polyp đại tràng thường là u lành tính (không phải ung thư) phát triển từ niêm mạc của đại tràng. Polyp có thể xuất hiện tại nhiều vị trí trong đường tiêu hóa nhưng phổ biến nhất ở đại tràng. Polyp đại tràng có nhiều kích thước khác nhau từ ít hơn 0,25cm đến vài cm đường kính. Các polyp giống như một mụn thịt nhỏ phát triển từ lớp niêm mạc của ruột và nhô ra vào trong lòng ruột. Đôi khi chúng mọc trên “cuống” trông giống như cây nấm. Một số khối polyp cũng có thể phẳng. Nhiều bệnh nhân có một vài khối polyp nằm rải rác ở các phần khác nhau của đại tràng. Một số khối polyp đại tràng có thể phát triển thành ung thư.
Các dạng Polyp đại tràng
U tuyến dạng ống
Xuất hiện trong khoảng ~30% ở người lớn; có cuống hoặc không; thường không có triệu chứng; ~5% dẫn đến máu trong phân; có thể gây tắc nghẽn; nguy cơ chung chuyển thành ác tính liên quan tới kích thước (< 2% nếu đường kính < 1.5 cm ; > 10% nếu đường kính > 2.5) và cao hơn trong polyp không cuống; 65% được tìm thấy ở đại trực tràng ; chẩn đoán bằng thụt baryt, nội soi đại tràng sigma, hoặc nội soi đai tràng. Điều trị: Nội soi toàn bộ để phát hiện các tổn thương đồng bộ (xuất hiện trong khoảng 30%); phẫu thuật nội soi (phẫu thuật nếu polyp lớn hoặc nội soi đại tràng có thể tới được); theo dõi giám sát 2-3 năm 1 lần bằng nội soi đại tràng.
U tuyến dạng nhánh
Nhìn chung lớn hơn u tuyến dạng ống lúc chẩn đoán; thường không cuống; nguy cơ ác tính cao (lên tới 30% khi > 2 cm); đại tràng trái thường gặp hơn; thỉnh thoảng kèm theo tiêu chảy bài tiết nhiều kali. Điều trị: Tương tự như u tuyến dạng ống.
Polyp tăng sản
Không triệu chứng; thường phát hiện tình cờ khi nội soi đại tràng; hiếm khi > 5 mm; không có nguy cơ ác tính. không yêu cầu điều trị.
Hội chứng đa polyp di truyền
1. Bệnh đa polyp tuyến gia đình (FPC): Lan tỏa các polyp tuyến toàn bộ đại tràng (lên tới vài nghìn polyp); di truyền trội trên nhiễm sắc thể thường cùng với sự mất đoạn trong gen đa polyp tuyến (APC) trên nhiễm sắc thể số 5; ung thư đại tràng do chuyển hóa thành ác tính của polyp là 100% ở tuổi 40. Điều trị: Cắt toàn bộ đại tràng dự phòng hoặc cắt bán phần đại tràng với mở thông hồi – trực tràng trước tuổi 30; cắt bán phần tránh mở thông hồi tràng nhưng bắt buộc phải giám sát thường xuyên nội soi trực tràng; chị em và con cháu của bệnh nhân FPC nên được nội soi đại tràng định kỳ hoặc sàng lọc bằng x quang hằng năm cho đến tuổi 30; sulindac và các thuốc chống viêm giảm đau khác (NSAIDs) có thể giảm và ức chế sự phát triển của chúng.
2. Hội chứng Gardner: Một biến thể của FPC đi kèm các khối u mô mềm (các nang thượng bì, u xương, u mỡ, u xơ, u giống xơ); gặp nhiều hơn trong các polyp dạ dày tá tràng, k tuyến nhú. Điều trị: Tương tự như FPC; giám sát bệnh ruột non với xét nghiệm tìm máu trong phân sau cắt đại tràng.
3. Hội chứng Turcot: Biến thể hiếm gặp của FPC kèm theo các khối u não. Điều trị tương tự FPC.
4. Ung thư đại tràng di truyền không polyp: Một hội chứng có tính gia đình lên tới 50% nguy cơ ung thư đại tràng; tỷ lệ mắc đạt đỉnh trong thập niên thứ năm; thường phối hợp nhiều ung thư nguyên phát (đặc biệt ung thư nội mạc tử cung) ; di truyền trội trên nhiễm sắc thể thường; do khuyết thiếu trong sửa chữa ghép đôi DNA.
5. Đa polyp ở thanh thiếu niên: Thường gặp nhiều hamartoma lành tính ở ruột non và đại tràng ; chảy máu ruột non. Các triệu chứng khác: đau bụng, tiêu chảy, thỉnh thoảng lồng ruột. Hiếm tái phát sau cắt bỏ; nguy cơ thấp ung thư đại tràng do chuyển hóa thành ác tính của những polyp tuyến rái rác. Cắt đại tràng dự phòng có thể gây tranh cãi.
6. Hội chứng Peutz-Jeghers: Số lượng lớn polyp dạng hamartoma trên toàn bộ đường tiêu hóa, nhưng mật độ ở ruột non dày hơn ruột già; thường có xuất huyết tiêu hóa; phần nào tăng yếu tố nguy cơ cho sự tiến triển thành ung thư ở những vị trí tại và ngoài đường tiêu hóa. Phẫu thuật dự phòng không được khuyến cáo.
Benh.vn