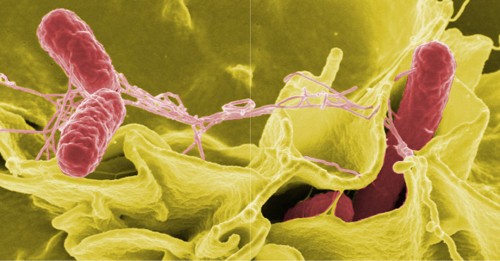
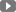Bệnh thương hàn là một bệnh cấp tính toàn thân do vi khuẩn Salmonella enterica typ huyết thanh Typhi gây nên với bệnh cảnh sốt kéo dài, có nhiều biến chứng nặng như xuất huyết tiêu hoá, thủng ruột, viêm cơ tim, viêm não dễ dẫn đến tử vong.
Mục lục
Bệnh chủ yếu lây qua đường tiêu hoá, lưu hành ở những khu vực có tình trạng vệ sinh thấp kém, đôi khi bùng phát thành dịch.
Bệnh phó thương hàn có biểu hiện bệnh lý và lâm sàng tương tự nhưng nói chung nhẹ hơn, do nhiều typ huyết thanh của Salmonella gây ra nhưng hay gặp nhất là Salmonella typ huyết thanh Paratyphi A, Schottmuelleri (ParaTyphi B) và Hirschfeldii (Paratyphi C).
Tác nhân gây bệnh
– Salmonella là một giống thuộc họ Enterobacteriaceae. Trước năm 1983, danh pháp phân loại có nhiều loài Salmonella nhưng hiện nay, do mức độ tính tương đồng cao về DNA nên tất cả các Salmonella phân lập được đều xếp chung vào một loài Salmonella enterica và chia thành 7 dưới nhóm, trong đó dưới nhóm I bao gồm hầu hết các typ huyết thanh gây bệnh cho người. Tuy nhiên do ảnh hưởng của danh pháp truyền thống nên tên của các chủng Salmonella vẫn được gọi theo tên của typ huyết thanh như trước đây.
– Bệnh thương hàn do vi khuẩn Salmonella enterica typ huyết thanh Typhi (gọi tắt là Salmonella Typhi) gây nên. Đây là trực khuẩn Gram âm không sinh nha bào, có roi, catalase dương tính, hiếu kỵ khí tuỳ tiện, oxydase âm tính, lên men glucose và khử nitrate. Vi khuẩn tổng hợp roi lông khi di động, có kháng nguyên thân O (oligosaccharide), kháng nguyên roi H (protein), kháng nguyên vỏ bao Vi (polysaccharide) và một phức hợp đại phân tử lipopolysaccharide gọi là nội độc tố tạo thành phần phía ngoài của thành vi khuẩn. Nội độc tố này bao gồm ba lớp: lớp ngoài (O), lớp giữa (R) và lớp nền (lớp lipid A).
– Vi khuẩn có khả năng sinh đề kháng kháng sinh truyền qua các plasmid.
Dịch tễ học
Bệnh thương hàn có thể gặp ở mọi nơi trên thế giới. Bệnh hiện vẫn là vấn đề toàn cầu với 16-33 triệu trường hợp mới mắc mỗi năm, trong đó tử vong 216.000 đến 600.000 và tỷ lệ mắc hàng năm 0,5% dân số toàn cầu (ước tính của WHO). Ở các nước đang phát triển, tỷ lệ mắc hàng năm dao động từ 198/100.000 (Việt Nam) đến 980/100.000 (Ấn Độ) trong vòng 5 năm qua. Ở Việt Nam, bệnh gặp nhiều ở các tỉnh phía Nam, lẻ tẻ xảy ra các vụ dịch ở một số tỉnh miền Bắc như Sơn La, Lai Châu.
Bệnh có tính chất theo mùa với đỉnh điểm là những tháng nóng, khô trong năm do mầm bệnh tập trung trong nước, không bị hoà loãng do mưa. Có những vùng bệnh hay xảy ra trong mùa mưa do lũ lụt phá vỡ hệ thống cấp thoát nước.
S. Typhi chỉ gây nhiễm cho người. Phân và ít gặp hơn là nước tiểu người mang vi khuẩn và những người đang bị hay mới khỏi bệnh là nguồn truyền nhiễm.
Nhìn chung có khoảng 1-4% người bệnh chuyển thành người mang vi khuẩn, tỷ lệ này thay đổi theo tuổi và tình trạng sức khoẻ bệnh nhân. Tỷ lệ người mang vi khuẩn cao hơn ở phụ nữ và tăng theo tuổi bệnh nhân và tỷ lệ có bệnh túi mật.
Hay gặp nhất là do ăn uống phải đồ ăn hoặc nước uống bị nhiễm bẩn nhưng hiếm hơn có thể gặp lây truyền trực tiếp qua tiếp xúc tay-miệng với phân, nước tiểu, chất tiết hô hấp, chất nôn hay mủ của người nhiễm.
S. Typhi có thể sống vài tuần trong nước, nước đá, bụi, nước thải khô và trên đồ vải nhưng sống trong nước thải chưa đến 1 tuần. Vi khuẩn cũng có thể sống và nhân lên trong sữa và các sản phẩm sữa mà không thay đổi tính chất sữa. Đồ ăn có thể bị nhiễm trực tiếp qua nước rửa hoặc khi chế biến do người mang vi khuẩn, qua bụi và có thể qua ruồi. Trong trường hợp các động vật thân mềm có vỏ như trai, hến, hàu…, nồng độ vi khuẩn trong nước các động vật này sống có thể không đủ cao để gây bệnh cho những người bơi lội trong nước nhưng do các động vật này lọc qua một lượng lớn nước và tập trung mầm bệnh lại nên có thể gây nhiễm cho người ăn phải.
Ngoài ra đã có báo cáo những trường hợp bệnh truyền qua đường tình dục đồng tính nam giới.
Nghiên cứu trên nam giới khoẻ mạnh tình nguyện thấy khi ăn phải 105 vi khuẩn xuất hiện bệnh ở 25% người tình nguyện, ăn 107 vi khuẩn xuất hiện bệnh ở 50% người tình nguyện, còn ăn phải 109 vi khuẩn xuất hiện bệnh ở 95% người tình nguyện.
Khi số lượng vi khuẩn tăng lên, tỷ lệ mắc tăng, thời gian ủ bệnh rút ngắn nhưng bệnh cảnh lâm sàng không thay đổi.
pH dịch vị dưới 1,5 sẽ tiêu diệt hầu hết vi khuẩn. Những bệnh nhân dùng thuốc kháng acid kéo dài, đã cắt dạ dày và dạ dày vô toan do tuổi cao hoặc do các nguyên nhân khác thì chỉ cần một số lượng ít vi khuẩn cũng gây được bệnh.
Các yếu tố di truyền cũng góp phần vào tính cảm nhiễm với bệnh. Nghiên cứu về các typ kháng nguyên lymphô bào người (HLA) cho thấy HLA-DRB1*0301/6/8, HLA-DQB1*0201-3 và TNFA*(–308) liên quan đến tính cảm nhiễm bệnh và HLA-DRB1*04, HLADQB1*0401/2 và TNFA*1(–308) liên quan đến sự đề kháng với bệnh.
Sự đề kháng kháng sinh
– Năm 1952, chỉ 2 năm sau khi bắt đầu sử dụng kháng sinh điều trị thành công bệnh thương hàn thì đã có báo cáo về S. Typhi kháng chloramphenicol.
– Các vụ bùng phát S. Typhi kháng chloramphenicol xảy ra ngày một nhiều ở các nước đang phát triển từ đầu những năm 1970 đến giữa những năm 1980.
– Cuối những năm 1980 cho đến đầu những năm 1990, phát hiện thấy S. Typhi có plasmid đề kháng với chloramphenicol, ampicillin, cotrimoxazol ở châu Á và Đông Bắc Phi. Một nghiên cứu ở Việt Nam năm 1993-1994 cho thấy có tới hơn 70% các chủng phân lập là đa kháng và 4% kháng acid nalidixic.
– Nhiễm các chủng đa kháng cho thấy liên quan đến số lượng vi khuẩn trong máu cao hơn, đáp ứng với điều trị chậm hơn, tăng biến chứng và tăng tỷ lệ tử vong.
– Các Fluoroquinolone và Cephalosporin thế hệ III nổi lên trong những năm 1990 như là những thuốc hiệu quả để điều trị các trường hợp sốt thương hàn có mầm bệnh kháng với các kháng sinh tiêu chuẩn.
– Cũng trong thập kỷ 1990 đã bùng phát những vụ dịch mà vi khuẩn thương hàn kháng với các fluoroquinolone như acid nalidixic, ciprofloxacin và cũng đã có những báo cáo mức độ đề kháng cao ceftriaxone đối với S. Typhi và S. Paratyphi A.
– Tuy nhiên gần đây lại có những báo cáo về sự quay trở lại của các chủng S. Typhi nhạy cảm chloramphenicol ở một số khu vực như Ai Cập, Ấn Độ và Bangladesh.
Cơ chế bệnh sinh và giải phẫu bệnh
Xâm nhập niêm mạc
Sau khi vào đường tiêu hoá, vi khuẩn qua dạ dày xuống ruột non rồi xâm nhập tới các nang lymphô ruột và vào hạch mạc treo ruột tương ứng.
Vi khuẩn có khả năng tránh được môi trường toan của tiêu thực thể (phagosome), tồn tại được và nhân lên trong các tế bào thực bào đơn nhân của nang lymphô, hạch bạch huyết, gan và lách.
Phát tán và xâm nhập cơ quan
Tuỳ thuộc vào số lượng vi khuẩn, độc lực vi khuẩn và đáp ứng miễn dịch của vật chủ, vi khuẩn và các chất trung gian hoá học khác đủ gây triệu chứng lâm sàng được giải phóng ra khỏi ổ chứa nội bào trong hệ bạch huyết ruột và mạc treo, qua ống ngực vào tuần hoàn chung. Sự kiện này chấm dứt giai đoạn ủ bệnh vốn kéo dài 3-60 ngày, thường là 7-14 ngày.
Giai đoạn nhiễm khuẩn huyết này vi khuẩn có thể vào bất kỳ cơ quan nào nhưng hay thấy nhất là ở gan, lách, tuỷ xương, túi mật và mảng Peyer ở đoạn cuối hồi tràng.
+ Vi khuẩn xâm nhập túi mật trực tiếp theo đường máu hoặc theo đường mật rồi sau đó lại quay về ruột, bài tiết qua phân và tái xâm nhập niêm mạc ruột.
+ Ở các mô, vi khuẩn lại bị các tế bào thực bào đơn nhân tóm bắt và nhân lên trong đó.
Đặc trưng giải phẫu bệnh
Tế bào thương hàn: đại thực bào chứa vi khuẩn, hồng cầu và các lymphô bào thoái hoá.
Nốt thương hàn: kết tập các tế bào thương hàn thâm nhiễm mô, hay thấy nhất ở ruột, hạch mạc treo ruột, lách, gan và tuỷ xương nhưng có thể thấy ở thận, tinh hoàn và tuyến mang tai.
Tổn thương ruột trải qua 4 giai đoạn: tăng sản, hoại tử, bong loét và hồi phục, gặp chủ yếu ở mảng Peyer hồi tràng và nang lymphô đơn độc của manh tràng cũng như bất kỳ mô lymphô nào của ruột. Niêm mạc bong loét có thể chảy máu và gây thủng ruột.
Hạch sưng to và mềm, thường có hoại tử kiểu ổ với các xoang hạch giãn rộng. Lách to, đỏ, mềm và sung huyết với tuỷ đỏ sung huyết và có các nốt thương hàn. Gan thường to, phì đại và quá sản các tế bào Kupffer kèm theo hoại tử gan kiểu ổ và sưng phù tế bào gan. Túi mật thường tăng tưới máu nhẹ và có thể thấy viêm túi mật.
Các tổn thương khác
+ Tim nhẽo do giãn thất và thường thấy hoại tử không đặc hiệu có thoái hoá và thâm nhiễm mỡ ở các tế bào cơ tim.
+ Phổi có thể có viêm phổi kẽ và viêm phế quản.
+ Cơ xương có thể thấy thoái hoá Zenker.
+ Tổn thương ở thận là thoái hoá biểu mô ống thận phía gần, viêm thận kẽ, viêm cầu thận và viêm thận bể thận.
+ Hệ thần kinh trung ương thấy xuất huyết dạng nhẫn, huyết khối mao mạch, viêm não chất trắng huỷ myelin quanh tĩnh mạch và viêm màng não.
+ Tổn thương khu trú như viêm xương tuỷ xương, áp xe não và áp xe gan và lách, trong đó đáp ứng có đáp ứng đa nhân thay vì đơn nhân.
+ Hiện tượng thực bào các bạch cầu trung tính, hồng cầu và tiểu cầu của các mô bào trong chất nền tuỷ xương.
Cơ chế các biểu hiện lâm sàng
Đại thực bào sinh một loạt các cytokine hoạt động chức năng, trong đó có yếu tố hoại tử u-α (TNF-α), interleukin-1 (IL-1) và interferon-α và –β (IFN-α, IFN-β). Đại thực bào cũng là nguồn quan trọng các chất chuyển hoá arachidonate và các chất trung gian oxy phản ứng.
Các sản phẩm của đại thực bào có thể gây hoại tử tế bào, thu hút các tế bào viêm khác, kích thích hệ thống miễn dịch, gây mất ổn định mạch máu, phát động cơ chế đông máu, ức chế tuỷ xương, sốt và các bất thường khác kèm theo sốt thương hàn.
Có khả năng nội độc tố S. Typhi kích thích đại thực bào để giải phóng các chất này, làm trung gian tại chỗ cho hoại tử ruột và tế bào gan thấy trong bệnh này, và khi giải phóng toàn thân sẽ gây nên phần lớn các biểu hiện khác của bệnh.
Biểu hiện lâm sàng
Lâm sàng thể điển hình
Kinh điển mô tả bệnh thương hàn theo từng tuần.
Thời kỳ ủ bệnh
– Thường từ 7 đến 14 ngày nhưng có thể rất ngắn tới 3 ngày cũng như kéo dài tới 60 ngày.
– Thầm lặng không triệu chứng. Một số bệnh nhân có thể xuất hiện triệu chứng ỉa chảy cấp, viêm dạ dày ruột sau khi ăn uống phải đồ ăn nhiễm khuẩn, thường là sò hoặc hến. Các triệu chứng này thường tự hết và bệnh nhân thường không để ý đến.
Thời kỳ khởi phát: tuần thứ nhất, bệnh diễn biến từ từ tăng dần.
– Đặc điểm của thời kỳ này là sốt tăng dần mỗi ngày, lên đến 40oC trong vòng 1 tuần, kèm theo các triệu chứng kinh điển sau:
+ Đau đầu vùng trán, nói chung dai dẳng
+ Suy nhược, mất ngủ, chóng mặt
+ Buồn nôn mà không nôn, táo bón
+ Mạch nhiệt phân ly
+ Hiếm gặp hơn là chảy máu cam.
– Khám lâm sàng nói chung thấy các dấu hiệu nghèo nàn:
+ Lưỡi bẩn: lớp rêu dày, màu từ trắng đến nâu, chừa riêng cạnh lưỡi và đầu lưỡi đỏ tươi (dấu hiệu lưỡi quay).
+ Bụng chướng, nhất là hố chậu phải. Khi khám có thể thấy quai ruột với hơi và dịch chạy dưới tay (“ùng ục hố chậu phải”).
+ Lách to gặp không thường xuyên nhưng có giá trị chẩn đoán cao.
+ Nghe phổi có thể thấy dấu hiệu viêm phế quản và đáy phổi bên phải có tiếng gõ hơi đục (Lesieur)
– Hiếm khi chẩn đoán được trong giai đoạn này.
Thời kỳ toàn phát: tuần thứ hai, kéo dài 2-3 tuần trừ những trường hợp có biến chứng
– Sốt:
+ Sốt hình cao nguyên 400C
+ Không vã mồ hôi, không rét run
+ Có thể vẫn còn mạch nhiệt phân ly
– Các triệu chứng tổn thương nội tạng: Sự thay đổi tình trạng toàn thân là rất quan trọng, kèm theo các dấu hiệu tổn thương nội tạng:
+ Tình trạng li bì (“typhos”): bệnh nhân có thể chỉ đơn giản là thờ ơ ngoại cảnh nhưng cũng có thể diễn biến đến sảng và hôn mê mà không có dấu hiệu thần kinh khu trú. Bệnh nhân có vẻ mặt vô cảm, nằm bất động trên giường, mắt nhìn vô hồn nhưng cũng có thể kích động.
+ Rối loạn tiêu hoá kiểu ỉa lỏng phân vàng cho đến đỏ nâu, mùi khẳm màu giống nước dưa hấu (“jus de melon”), có khả năng gây nhiễm cao.
+ Lách to, nhiều trường hợp chỉ thấy diện đục lách rộng khi gõ chứ không sờ thấy được.
+ Có thể có ran phế quản nhưng hiếm.
– Các triệu chứng cổ điển nhưng hiếm gặp:
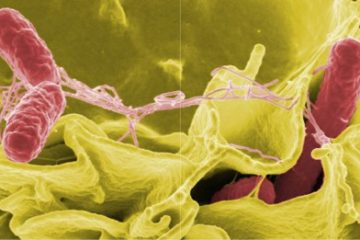
+ Đào ban: ban dát nhạt màu như cánh bèo tấm 2-4 mm ở ngực bụng, hết sau vài ngày, để lại vết hơi xám. Đào ban thường gặp vào cuối tuần thứ nhất, đầu tuần thứ 2.
+ Viêm họng Duguet: loét dọc hình bầu dục ở nếp a-mi-đan trước, dài 6-8 mm, rộng 4-6 mm, thường chỉ ở 1 bên. Bệnh nhân không cảm thấy đau rát gì. Nếu loét xuất hiện ở 2 bên thì là dấu hiệu tiên lượng nặng.
Diễn biến
Nếu được điều trị, diễn biến bệnh cải thiện nhanh chóng với sự biến mất của tình trạng li bì, của các rối loạn tiêu hoá rồi đến sốt trong 3-6 ngày. Tuy vậy, các trường hợp nặng có thể tử vong.
Nếu không được điều trị, sốt có thể tiếp diễn đến tuần thứ ba rồi tự hết dần. Xuất huyết hoặc thủng ruột là các biểu hiện kinh điển xuất hiện trong tuần thứ ba. Bệnh có thể kéo dài vài tháng cho dù thường là vào cuối tuần thứ tư nhiệt độ trở về bình thường. Bệnh nhân tỉnh dần, đái nhiều và bắt đầu có cảm giác thèm ăn.
Đôi khi trước khi khỏi các triệu chứng như nặng thêm lên, nhiệt độ dao động mạnh trong vài ngày.
Các thể lâm sàng
– Thể thô sơ: thường gặp ở các nước phát triển, khi mà các biểu hiện bệnh bị che lấp bởi điều trị kháng sinh. Lách to hoặc sốt kéo dài thường gợi ý chẩn đoán, khẳng định bằng cấy máu hay chẩn đoán huyết thanh.
– Thể khởi phát bất thường: sốt bất chợt, có thể khu trú vào một cơ quan bộ phận nào đó làm cho nhầm với viêm phổi thuỳ, viêm màng phổi, viêm thận.
– Thể lưu động: tuy đau đầu, mất ngủ, rối loạn tiêu hoá và hơi sốt nhưng bệnh nhân vẫn sinh hoạt như thường cho đến khi có một biến chứng kịch liệt như xuất huyết hay thửng ruột.
– Các thể nhi khoa: nôn xảy ra nhiều hơn. Ở trẻ nhũ nhi, sốt thương hàn thường có bệnh cảnh sốt viêm dạ dày ruột kèm theo mất nước.
– Các thể nặng: sốt cao, suy nhược cực độ, li bì, mê sảng kịch liệt, giật cơ, tụt huyết áp mạch nhanh, diễn biến bệnh có các biến chứng nặng như thủng ruột, xuất huyết tiêu hoá, viêm cơ tim, viêm não.
Xét nghiệm bệnh thương hàn
– Máu: phần lớn các bệnh nhân có thiếu máu mức độ vừa, tăng tốc độ máu lắng và tiểu cầu giảm xuống
– Cấy máu: Là xét nghiệm có giá trị chẩn đoán xác định. Nên lấy máu trước khi dùng kháng sinh và đủ số lượng. Tỷ lệ cấy máu (+) cao ở tuần 1 (90%), tuần 3,4 giảm còn khoảng 30%. Cần làm kháng sinh đồ để theo dõi tình trạng kháng thuốc của vi khuẩn thương hàn.
– Cấy tuỷ xương: Tỷ lệ (+) cao, cần làm khi lâm sàng nghi ngờ thương hàn nhưng cấy máu 2 – 3 lần âm tính.
– Cấy phân, cấy dịch mật, cấy nước tiểu: Tỷ lệ dương tính thấp hơn.
– Chẩn đoán huyết thanh: Phản ứng Widal: Là phản ứng ngưng kết đặc hiệu giữa kháng nguyên – kháng thể, tuy vậy vẫn có dương tính giả và âm tính giả, nên phản ứng chỉ có giá trị nhất định. Phản ứng dùng kháng nguyên của 3 chủng: S. typhi, S. paratyphi A và B, xét nghiệm làm 2 lần, lần 1: cuối tuần 1, lần 2 cách lần 1: 7-14 ngày. Kết quả (+) khi hiệu giá kháng thể lần 2 tăng gấp 4 lần so với lần 1. Nếu chỉ làm được 1 lần thì độ pha loãng hiệu giá kháng thể (với người chưa tiêm phòng) TO ³ 1/100, TH ³ 1/200. Với người đã tiêm phòng thì TO ³ 1/200, TH ³ 1/400.
Hiện nay có nhiều phương pháp chẩn đoán huyết thanh nhanh sớm và chính xác như test IFA (kháng thể huỳnh quang gián tiếp), ELISA, PCR…, tìm kháng thể trong nước tiểu.
– Căn cứ dịch tễ: có thể xảy ra lẻ tẻ hoặc thành dịch
Biến chứng
Bệnh thương hàn có thể gây nhiều biến chứng, làm tăng tỷ lệ tử vong của bệnh, nhất là trước khi có kháng sinh. Biến chứng của thương hàn có thể do nhiều nguyên nhân: do độc tố, do vi khuẩn thương hàn, do bội nhiễm vi khuẩn khác và do tai biến kháng sinh.
Biến chứng đường tiêu hoá
Xuất huyết tiêu hoá
Gặp tỷ lệ khoảng 15%. Thường vào tuần thứ 2, 3 của bệnh. Tuỳ theo mức độ xuất hiện, xuất huyết nặng có biểu hiện: mạch nhanh, nhỏ, huyết áp tụt, nhiệt độ tụt đột ngột. Bệnh nhân vã mồ hôi, da niêm mạc xanh, thiếu máu, đi ngoài phân đen, hồng cầu giảm, huyết cầu tố giảm.
Thủng ruột
Gặp tỷ lệ 1-3% thường vào tuần 2,3 của bệnh hoặc vào giai đoạn hồi phục do ăn “giả bữa”. Bệnh nhân đau bụng dữ dội ở hố chậu phải hoặc lan toả toàn ổ bụng. Có biểu hiện choáng: mạnh nhanh nhỏ, nhiệt độ tụt, huyết áp hạ, chân tay lạnh, vã mồ hôi. Bụng chướng, có phản ứng thành bụng, gõ vang vùng trước gan. X quang có hình ảnh liềm hơi, mức nước.
Biến chứng tim mạch
Viêm cơ tim
Đau ngực, mạch nhanh tiếng tim mờ, loạn nhịp, huyết áp thấp. Trên điện tim: sóng T dẹt, âm tính, ST đảo ngược.
Truỵ tim mạch
Biểu hiện của choáng nội độc tố: Mạch nhanh nhỏ, huyết áp hạ, vã mồ hôi, chân tay lạnh v.v..
Biến chứng gan mật
Viêm túi mật
Gặp tỷ lệ 1-2%. Biểu hiện: Đau hạ sườn phải, vàng da. Điểm túi mật đau, dấu hiệu Murphi(+).
Viêm gan
Vàng da, gan to, xét nghiệm men SGOT, SGPT tăng.
Biến chứng khác hiếm gặp
- Viêm não, viêm màng não.
- Viêm tĩnh mạch, động mạch.
- Viêm cầu thận, viêm đài bể thận, viêm bàng quang…
- Tai biến kháng sinh (dị ứng, nhiễm độc…)
Điều trị
Nguyên tắc
- Điều trị diệt mầm bệnh.
- Điều trị triệu chứng ,theo cơ chế bệnh sinh.
- Nâng cao sức đề kháng.
Điều trị nguyên nhân
Chloramphenicol là kháng sinh đầu tiên được Woodward dùng để điều trị thương hàn từ 1948. Kháng sinh đã làm thay đổi diễn biến lâm sàng và tiên lượng bệnh. Liều dùng 0,03-0,05g/kg/ngày dùng liên tục đến khi hết sốt 10 ngày.
Ampicillin, Amoxicillin: Tác dụng cắt sốt chậm hơn so với Chloramphenicol, hiện nay cũng đã có thông báo kháng thuốc. Liều dùng: 50-80mg/kg/ngày dùng liên tục đến khi hết sốt 10 ngày.
Bactrim: Liều 60 mg/kg/ngày. Đã có hiện tượng kháng.
Hiện nay một số thuốc mới thuộc nhóm Cephalosposin thế hệ 3 và Fluoroquinolon được dựa vào điều trị thương hàn, nhất là ở những nơi có tỷ lệ kháng cao với Chloramphenicol và một số thuốc cổ điển khác. Thuốc đã mang lại kết qủa tốt: cắt sốt nhanh, ít tái phát và ít tác dụng phụ.
- Ceftriaxon (Rocefin): 2-3 g/ngày ´ 5-7 ngày.
- Cefotaxim (Claforan): 2-3 g/ngày ´ 5-7 ngày.
- Pefloxacin (Peflacin): 400 mg ´ 2 viên/ngày ´ 5- 7ngày.
- Ofloxacin (Oflocet): 200 mg ´ 2 viên/ngày ´ 5- 7ngày.
- Ciprofloxacin (Ciprobay):500 – 1000 mg/ngày ´ 5- 7ngày v.v..
Điều trị theo cơ chế bệnh
- Bù nước điện giải.
- Trợ tim mạch.
- An thần.
- Sinh tố.
- Dinh dưỡng: Chế độ ăn lỏng, mềm, đủ chất dinh dưỡng.
Điều trị biến chứng
Khi có biến chứng ngừng hoặc giảm liều Chlorocid, chuyển kháng sinh nhóm mới.
Dùng Corticoid khi có choáng nội độc tố.
Xuất huyết tiêu hoá: Bất động, chườm lạnh, thuốc cầm máu, truyền máu tươi.
Thủng ruột: Chống sốc, điều trị ngoại khoa.
Phòng bệnh
Phòng bệnh chung
Cải thiện tình trạng vệ sinh môi trường, kiểm soát nước, chất thải, cống rãnh, khử trùng nguồn nước.
Cách ly bệnh nhân, xử lý chất thải của bệnh nhân.
Điều trị người lành mang trùng.
Phòng bệnh đặc hiệu
Vacxin thương hàn: Vacxin TAB hoặc vacxin sống uống.