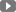Đại cương
U bàng quang (BQ) là loại u thường gặp nhất trong các loại u đường tiết niệu. Theo Hội ung thư Mỹ, thì năm 1994 có khoảng 51.200 bệnh nhân mới và đã có khoảng 10.600 bệnh nhân tử vong. Trung bình hàng năm có khoảng 10.000 bệnh nhân tử vong vì u bàng quang. Tỉ lệ tử vong ở người da đen thấp hơn ở người da trắng.
Mục lục
Tỷ lệ mắc bệnh ở nam nhiều hơn ở nữ, khoảng 3:1. Ở nam giới, u bàng quang được xếp hàng thứ 4 trong số các ung thư, ở nữ thì được xếp hàng thứ 5. Người da đen có tỉ lệ u bàng quang khảng 1/2 người da trắng.
Ở Việt Nam, u bàng quang ngày càng được phát hiện nhiều hơn. Bệnh thường gặp nhiều ở người lớn từ 40-70 tuổi (78%) và ở nam nhiều hơn ở nữ.
U bàng quang có hai loại: lành tính và ác tính, tuy nhiên, u có xu hướng dễ trở thành ác tính. Do đó u bàng quang cần được chẩn đoán sớm, điều trị sớm, tích cực thì tiên lượng mới tốt.
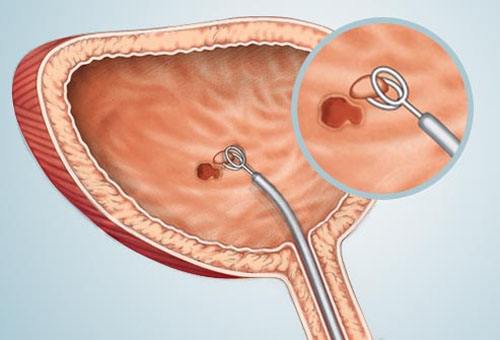
Ung thư bàng quang (ảnh minh họa)
Theo y văn thế giới, tỉ lệ sống quá 5 năm ở u nông là 52-73%, giảm xuống còn 25-47% khi ở thể sâu. U bàng quang rất hay tái phát. Tỉ lệ tái phát khoảng 52-73% từ 3-15 năm, do đó theo dõi bệnh nhân có u bàng quang là chế độ theo dõi suốt đời.
Nguyên nhân bệnh sinh
Những yếu tố sau đây được cho là có nhiều nguy cơ trong tác động hình thành ung thư bàng quang.
1. Hút thuốc lá
Hiện nay, hút thuốc lá được xem như là một nguyên nhân gây ung thư bàng quang ở người. Hút thuốc là tăng nguy cơ mắc u bàng quang lên 2-5 lần. Hóa chất đặc hiệu gây ung thư trong thuốc lá chưa được xác định chính xác, mặc dù trong khói thuốc lá có chứa chất gây ung thư như nitrosamin và 2 napthylamin.
2. Môi trường làm việc
Một số các hoá chất được xác định là có thể gây ung thư bàng quang:
- Các amin thơm
- Aflatoxin
- Polycyclic hydrocarbon
- Benzidin
- 1 amino – 1 – naphthol
- Các Heterocyclic amin
- Các hợp chất N – nitrosamin
- 2 – napthylamin
- 4 – aminobiphenyl
Những hoá chất này thường gặp trong các ngành kỹ nghệ nhuộm, cao su, thuộc da, sơn, hoá chất… Hoá chất amin có thể vào cơ thể vào bằng đường mũi, mồm và qua da, từ đó các hoá chất theo đường máu tới gan và chuyển hoá thành ortho aminophenol dưới tác dụng của acid glucoronic, và được bài tiết qua thận xuống bàng quang. Tại đây men bêta glucuronidase thuỷ phân orthoaminophenol để giải phóng orthophenol là chất có thể kích thích ung thư phát triển sau khi hấp thụ qua niêm mạc bàng quang.
3. Thức ăn
- Cà phê: được xem là một chất có thể gây ung thư bàng quang không thường xuyên
- Đường saccharin: đã được chứng minh gây ung thư trong thực nghiệm
- Nước uống có chlor: một vài nghiên cứu cho thấy rằng nước uống có chlor có nguy cơ tăng u bàng quang lên 1.6 đến 2.0 lần.
- Thức ăn: ăn thức ăn nhiều mỡ và cholesterol có thể làm tăng tỉ lệ mắc ung thư bàng quang.
4. Thuốc
Người ta thấy ở những người sử dụng quá nhiều thuốc giảm đau có chứa phenacetin dễ có nguy cơ bị ung thư bàng quang. Cyclophosphamid cũng có thể gây ung thư bàng quang.
5. Ký sinh trùng và các bệnh mạn tính
Nhiều tác giả đã chứng minh nhiễm ký sinh trùng Schistosomia heamatobium liên quan đến tỉ lệ mắc bệnh ung thư cao lên. Ung thư loại này 85% là tế bào thể gai, khác với thể thông thường là loại tế bào chuyển tiếp.
Các nhiễm trùng ở bàng quang được cho là có liên quan đến sự hình thành ung thư bàng quang. Ở những bệnh nhân bị liệt có đặt thông lâu dài, 2-10% có thể hình thành ung thư bàng quang
6. Gen
P53 được cho là gen có liên quan đến sự hình thành ung thư bàng quang.
Phân loại bệnh và giai đoạn bệnh
1. Phân loại ung thư bàng quang
Thành bàng quang có 3 lớp:
- Lớp niêm mạc
- Lớp cơ vân và trơn
- Lớp thanh mạc
Trong lớp niêm mạc và lớp cơ có nhiều mạch máu, thần kinh và ở vùng tam giác có một số tuyến. Tất cả các thành phần trên đều có thể phát triển thành các u khác nhau nhưng 97% u bàng quang là loại u niêm mạc bàng quang. Sự phân biệt u niêm mạc lành hay ác tính khi u còn ở lớp niêm mạc rất khó khăn.
Tuỳ theo tính chất ác hay lành tính mà các khối u được gọi theo các tên khác nhau.
U bàng quang nguyên phát:
- U biểu mô
- U nhú (Papilom) ( 3%) U lành với cấu trúc biêu mô niệu mạc, không nhiều hơn 6 lớp tế bào
- Ung thư biểu mô (90%) 45% biệt hoá tốt, 30% biệt hoá vừa, 25% biệt hoá kém
- Ung thư biểu mô lát (3-5%)Gặp trong trường hợp nhiễm Bihlariose. Một ổ, phát triển và di căn nhanh chóng
- Ung thư tuyến ( < 2%) Nguyên nhân thường do khiếm khuyết trong phôi thai
- Ung thư tế bào vẩy
U các thành phần khác:
- Lành tính: Fibrome, Myome, Leiomyome, Harmangiome, Neurofibrome, Neurinome, Phaochromocytome
- Ác tính: Sarcome, reticoculoendothelial tumor
2. Sự phát triển của u vào niêm mạc bàng quang
Trên thực nghiệm, người ta đã chứng minh sự phát triển của u bàng quang diễn biến qua 4 giai đoạn:
2.1. Giai đoạn quá phát phục hồi
Một vài giờ sau khi tiếp xúc với hoá chất, hai ba lớp tế bào của niêm mạc bị phù nề. Tế bào to lên và mất đi tỉ trọng nguyên sinh chất. Trong nhân tế bào xuất hiện chất chromatin, số lượng hạt nhân gia tăng, mạch máu dưới lớp niêm mạc giãn và sung huyết
Lớp màng đáy chưa bị tác động. Ở giai đoạn này nếu tác nhân gây ung thư được lấy bỏ, tế bào lại hồi phục.
2.2. Giai đoạn quá phát không phục hồi thể nhân hay thể gai
Nếu tác nhân gây ung thư tiếp tục tác động tới niêm mạc bàng quang, người ta thấy xuất hiện những ổ quá phát thể nhân hay thể gai.
Trong lớp niêm mạc có nhiều mạch máu nhỏ, xung quanh có nhiều tế bào phát triển tạo thành các gai nhỏ. Nhân tế bào to bất thường và có nhiều hạt nhân.
Những gai này có chiều hướng phát triển trên bề mặt thành bàng quang tạo thành hình ảnh quá phát thể gai
2.3. Giai đoạn u gai
Các gai phát triển tiếp tục tạo thành u gai trên mặt niêm mạc bàng quang và phát triển xâm lấn qua lớp màng đáy.
2.4. Giai đoạn u ác
Lớp màng đáy bị phá huỷ, có thể do chất men tan của tế bào ung thư, tế bào u hơi nhỏ lại và nhân tế bào tròn và to ra.
Ung thư tiếp tục phát triển theo chiều sâu và lan rộng theo các phía hoặc theo các đường tua riêng biệt xuống phía dưới hoặc di căn theo đường máu hay đường bạch mạch tới các hạch 88%, gan (11%), phổi (34%), xương 22%
3. Phân loại vi thể u bàng quang
Thông thường người ta đánh giá độ ác tính của u bàng quang theo 2 cách:
- Độ xâm lấn theo chiều sâu
- Độ biệt hoá của tế bào
3.1. Phân loại theo độ xâm lấn của khối u:
Theo TMN (phân độ năm 1997)
T (Khối u)
- Tx không xác đinh được u nguyên phát
- T0 Không có bằng chứng u
- Ta U nhú không thâm nhiễm
- Tis Carcinome tại chỗ
- T1 U thâm nhiễm lớp dưới niêm mạc
- T2 U thâm nhiễm vào lớp cơ
- T2a U thâm nhiễm vào lớp cơ trong
- T2b U thâm nhiễm vào lớp cơ ngoài
- T3 U thâm nhiễm vào tổ chức quanh bàng quang
- T3a Thâm nhiễm về vi thể
- T3b Thâm nhiễm về đại thể
- T4 U thâm nhiễm vào một trong các cơ quan sau: tiền liệt tuyến, tử cung, âm đạo, thành tiểu khung, thành bụng.
- T4a U thâm nhiễm vào tiền liệt tuyến, hoặc tử cung hoặc âm đạo
- T4b U thâm nhiễm vào thành tiểu khung hoặc thành bụng
N (hạch)
- Nx Không xác định được hạch di căn
- N0 Không có hạch di căn
- N1 Hạch đơn (2cm)
- N2 Hạch đơn > 2cm, nhưng (5cm, hoặc nhiều hạch nhưng không có hạch nào > 5cm).
- N3 Hạch di căn > 5cm.
M (di căn xa)
- Mx Không xác định được di căn xa.
- M0 Không có di căn xa.
- M1 Di căn xa.
3.2. Phân loại theo độ biệt hoá của tế bào:
- Độ I: Khối u biệt hoá hoàn toàn. Lớp màng đáy không bị xâm lấn. Khối u nhỏ thường thể nhú. Điều trị cắt đốt nội soi tốt. Không có tác dụng điều trị tia xạ
- Độ II: Khối u thường thể nhú, tế bào kém biệt hoá và đã ăn lan tới lớp màng đáy nhưng chưa tới lớp cơ. Thường được điều trị bằng cắt đốt nội soi và ít nhạy cảm với tia xạ.
- Độ III và độ IV: Khối u có tế bào kém hoặc không biệt hoá. Khối u thường ở thể nhân hơn thể nhú. Điều trị cắt đốt ít kết quả và nhạy cảm với tia xạ.
3.3. Bảng phân loại độ biệt hoá của Broders:
Bảng phân loại vừa định tính vừa định lượng.
- Độ I: 0 – 25% tế bào không điển hình.
- Độ II: 25 – 50% tế bào ít biệt hoá.
- Độ III: 50 – 75% tế bào không biệt hoá.
- Độ IV: > 75% tế bào không biệt hoá.
Triệu chứng lâm sàng và chẩn đoán
1. Triệu chứng lâm sàng
– Đái máu: Là triệu chứng phổ biến nhất (90-95%). Đái máu toàn bãi hay cuối bãi. Xuất hiện đột ngột và cũng hết đột ngột. Đái máu không đau và có thể có máu cục kèm theo, đái máu thường hay tái phát. Đái máu nhiều lần là cho bệnh nhân thiếu máu.
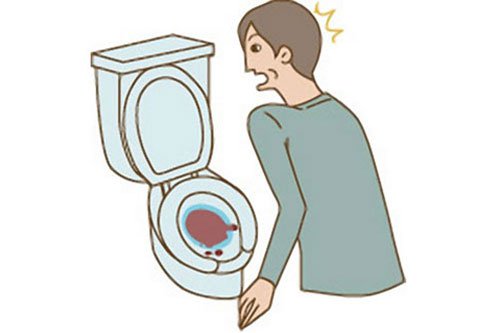
Đái máu là triệu chứng phổ biến nhất của ung thư bàng quang
– Rối loạn tiểu tiện: Thường xuất hiện khi có viêm nhiễm kèm theo, bệnh nhân có thể có đái buốt, đái rắt và đối với người cao tuổi có u xơ TLT, bệnh nhân đái khó và đái nhiều lần.
– Triệu chứng khác: Trường hợp u bàng quang tiến triển và lớn, bệnh nhân có thể có triệu chứng đau vùng hông do tắc nghẽn niệu quản, phù chi dưới, xuất hiện khối u ở vùng hạ vị, mất cân nặng, đau bụng hoặc đau xương.
– Thăm trực tràng: Khi u ở thể nông, thăm trực tràng không phát hiện gì, nhưng khi u ở thể sâu (pT2 trở lên) có thể thấy thành bàng quang cứng, không di động, hoặc sờ thấy khối u. Trong trường hợp u bàng quang, cần phải thăm trực tràng kết hợp (thăm khám âm đạo ở nữ giới) trong điều kiện có giảm đau, thậm chí gây mê.
2. Cận lâm sàng
Ngoài các xét nghiệm thông thường về nước tiểu và máu để đánh giá tình trạng viêm nhiễm, thiếu máu, chức năng thận.. các xét nghiệm có thể góp phần chẩn đoán u bàng quang:
2.1. Xét nghiệm nước tiểu tìm tế bào
Xét nghiệm này có độ chính xác cao (95%) trong chẩn đoán ung thư có độ biệt hoá cao và ung thư insitu, nhưng ít có giá trị hơn trong chẩn đoán ung thư có độ biệt hoá thấp (độ chính xác 10-50%) lấy nước tiểu buổi sáng, quay ly tâm soi tế bào theo phương pháp Papanicolaou có thể phát hiện tế bào u. Nhiều khi phải làm nhiều lần.
2.2. Siêu âm
Qua siêu âm thành bụng hoặc qua trực tràng ta có thể thấy rõ hình ảnh khối u, và có thể phần nào đánh giá độ xâm lấn của u vào thành bàng quang. Kết quả chính xác tốt (80-90%).
2.3. X quang
Chụp hệ tiết niệu cản quang tĩnh mạch (UIV) hoặc chụp bàng quang với thuốc cản quang có thể phát hiện hình ảnh khối u, hoặc độ cứng (không đối xứng) của thành bàng quang do khối u xâm lấn thành bàng quang kém mềm mại.
Ngoài ra có thể kiểm tra hình ảnh thận, niệu quản để phát hiện u ở thận hoặc niệu quản. Trường hợp này u bàng quang có thể là thứ phát của u thận.
2.4. Chụp cắt lớp vi tính (CT scanner)
Có thể cho phép phát hiện được các khối u nhỏ, hoặc các hạch di căn của khối u ở xung quanh bàng quang.
2.5. Đếm tế bào theo dòng
Phương pháp này cho phép đo được lượng AND của tế bào nhờ vào huỳnh quang, nghiên cứu được sự thay đổi số lượng AND tương ứng với số nhiễm sắc thể của tế bào chẩn đoán tế bào loạn sản hoặc hiện tượng mất kháng nguyên ABO của tế bào u.
2.6. Soi bàng quang và sinh thiết
Là thủ thuật quan trọng giúp chẩn đoán chính xác u bàng quang và các giai đoạn phát triển của u, nhưng phải tiến hành trong điều kiện vô khuẩn và thận trọng. Khi soi bàng quang cần đánh giá:
- Hình ảnh khối u.
- Kích thước.
- Vị trí.
- Số lượng u.
Sinh thiết để đánh giá độ phát triển của u. Việc sinh thiết được tiến hành theo các vị trí đã được qui định gọi là “định bản đồ bàng quang” (Bladder mapping).
3. Chẩn đoán xác định
Dựa vào các triệu chứng lâm sàng và cận lâm sàng như trình bày ở trên
4. Chẩn đoán phân biệt
4.1. Viêm bàng quang
Viêm bàng quang có thể gây đái máu, bệnh nhân có đái buốt, đái rắt. Có hội chứng nhiễm khuẩn. Thử nước tiểu có hồng cầu, bạch cầu và soi bàng quang thấy hình ảnh viêm không có u.
4.2. Lao bàng quang hoặc lao đường tiết niệu
Làm xét nghiệm BK trong nước tiểu. Chụp phim UIV có thể thấy loét lao đài thận, soi bàng quang không thấy u, thấy hình ảnh viêm lao, dung tích bàng quang bé.
4.3. Sỏi bàng quang
4.4. U xơ tiền liệt tuyến
4.5. Ung thư thận hay niệu quản
Đái máu thường toàn bãi và kéo dài, có thể đau vùng thắt lưng, trường hợp u thận lớn, có thể khám thấy thận lớn, cứng. Soi bàng quang để loại trừ u bàng quang đồng thời xác định vị trí chảy máu. Chụp hệ tiết niệu cản quang tĩnh mạch hoặc siêu âm phát hiện u.
Biến chứng
1. Chảy máu
Thường do khối u loét gây chảy máu nhiều.
2. Nhiễm khuẩn
Nhiễm khuẩn bàng quang xảy ra do khối u bàng quang bị loét. Bệnh nhân đái máu, đái buốt và rắt.
3. Bí tiểu
Khi khối u ăn lan đến tam giác bàng quang, hoặc do u lớn làm bít tắc lỗ cổ bàng quang gây bí tiểu
4. Ứ nước thận
Khi u chèn ép vào niệu quản, có thể làm ứ tắc nước tiểu ở niệu quản và thận. ứ nước có thể một bên hoặc cả 2 bên.
5. Thủng bàng quang hoặc các cơ quan lân cận
Khối u phát triển ăn thủng bàng quang vào các tổ chức xung quanh: gây thủng vào trực tràng, đường sinh dục…
Điều trị
1. Điều trị u nông (pTa-pT1)
Cắt đốt nội soi: Là phương pháp cơ bản đối với mọi loại ung thư bàng quang nông, nhằm mục đích lấy toàn bộ các khối u nhìn thấy được và đem làm xét nghiệm giải phẫu bệnh lý để có được chẩn đóan chính xác về mặt mô bệnh học (loại tế bào, mức độ biệt hóa, mức độ xâm lấn vào thành bàng quang của khối u). Khi phẫu thuật phải cắt xâm lấn khối u tới lớp cơ để lấy hết chân khối u. Đối với các khối u bàng quang nông thì chỉ phương pháp này thôi là đủ; tuy nhiên, 70% các trường hợp sẽ tái phát. Do đó, sau khi cắt đốt nội soi cần kết hợp thêm với hóa trị liệu hoặc miễn dịch trị liệu tại chỗ.
2. U tái phát và có chiều hướng phát triển ăn xâm lấn và giảm độ biệt hóa
Cắt nội soi đơn thuần chưa đủ, cần phải phối hợp với điều trị hoá chất hay tăng cường miễn dịch tại chỗ.
- Cắt nội soi + hoá chất (Adriamycine, Mytomicine C…).
- Cắt nội soi + BCG: Thibaut và Camey đã sử dụng BCG sống ở nhiệt độ 6 đến 40C bơm vào bàng quang sau ngày cắt nội soi (75mgBCG + 60mlNaCl 9%o).
- 1 tuần 1 lần trong 6 tháng đầu sau khi cắt nội soi.
- 15 ngày 1 lần trong 3 tháng tiếp theo.
- 1 tháng 1 lần trong 15 tháng cuối.
3. Điều trị u xâm lấn
3.1. Phẫu thuật
– Cắt bàng quang bán phần: Ngày nay ít sử dụng bởi vì bản chất của u bàng quang là hay tái phát (70%), sau khi đã loại trừ phần bàng quang có u thì thời gian sau u lại tái phát ở phần khác. Do đó, chỉ chỉ định đối với các trường hợp chắc chắn là u chỉ có một vị trí độc nhất ở phần đáy và thành bên của bàng quang.
– Cắt bàng quang – TLT toàn bộ: Đây là phẫu thuật ngày nay được ứng dụng rộng rãi để điều trị u bàng quang xâm lấn vì nó loại bỏ tận gốc mầm ung thư tại bàng quang. Tuy nhiên, đây là phẫu thuật tương đối nặng nề do đó chỉ áp dụng ở những bệnh nhân có thể trạng tốt. Hai niệu quản sẽ được cắm vào đoạn hồi tràng biệt lập đưa ra ngoài thành bụng (phương pháp Bricker) hoặc cắm vào một bàng quang mới tạo hình từ ruột (Studer, Hautmann, Camey…).
3.2. Điều trị bằng tia xạ
Áp dụng đối với trường hợp ung thư đã di căn không có khả năng phẫu thuật.
3.3. Điều trị bằng hoá chất toàn thân
Một số hoá chất chống ung thư đã được sử dụng, tuy nhiên cho đến nay vẫn chưa có hiệu quả cao và cũng chỉ áp dụng điều trị tạm thời.
Bệnh nhân sau điều trị phẫu thuật cần được theo dõi và kiểm tra định kỳ siêu âm, soi bàng quang, tế bào nước tiểu tối thiểu 3 tháng/ lần. X quang phổi tối thiểu 1/2 năm lần.
Tiên lượng
Tái phát 52-73% từ 3-15 năm sau. Do đó cần có chế độ theo dõi bệnh nhân suốt đời, 6-12 tháng/lần kiểm tra bằng lâm sàng, thử nước tiểu và siêu âm hoặc soi bàng quang. Nếu thấy bắt đầu tái phát, thì điều trị tiếp ngay.
Theo Benh.vn