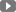Khái quát
Xuất huyết tiêu hoá (XHTH) được định nghĩa là sự đào thải qua đường miệng và hay là qua đường đường hậu môn một số lượng máu từ các thương tổn của đường tiêu hoá. Xuất huyết tiêu hoá có thể do nhiều nguyên nhân, đại thể hoặc vi thể. Đứng trước một trường hợp XHTH cao hoặc thấp thì thái độ cấp cứu đầu tiên rất quan trọng, bao gồm đánh giá mức độ nặng của xuất huyết, xác định nguyên nhân và có kế hoạch theo dõi và thái độ xử trí.
Mục lục
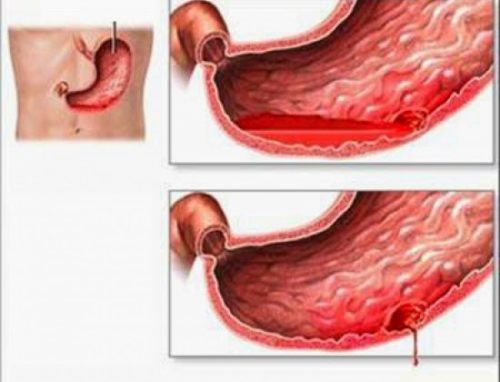
Phân loại
Người ta chia XHTH ra làm hai loại:
1. Xuất huyết tiêu hoá cao
Nôn ra máu tươi và đại tiện phân đen. Nguyên nhân thường nằm ở đường tiêu hoá bên trên góc Treitz. Trong trường hợp này cần phân biệt với nôn ra máu và ho ra máu.
Các nguyên nhân hay gặp của XHTH cao bao gồm: loét dạ dày – tá tràng, viêm dạ dày – tá tràng cấp, vỡ tĩnh mạch thực quản giãn do tăng áp tĩnh mạch cửa.
2. Xuất huyết tiêu hoá thấp
XHTH thấp được định nghĩa là sự đào thải máu qua hậu môn. Gần 20% trường hợp chảy máu tiêu hoá thấp vẫn không giải thích được, nghĩa là rất khó chẩn đoán. Nguồn chảy máu nằm ở dưới góc Treitz. Các nguyên nhân hay gặp của XHTH thấp là trĩ, viêm túi thừa, loét đại tràng, u đại – trực tràng…
Lâm sàng và cận lâm sàng
1. Xuất huyết tiêu hoá cao
– Nôn ra máu: bệnh nhân có cảm giác tanh lợm mùi máu trong miệng, sau đó buồn nôn và nôn ra máu tươi có thể lẫn máu cục và thức ăn. Máu không có bọt khí.
– Đại tiện phân đen: phân sệt, đen màu hắc ín, mùi thối khắm.
– Trong những trường hợp này phải khám hầu họng để loại trừ chảy máu từ mũi, họng. Khám hệ hô hấp để loại trừ ho ra máu.
– Đặt sonde dạ dày hút thường có máu tươi hoặc lẫn máu cục và thức ăn.
– Đánh giá mức độ mất máu trên lâm sàng rất khó, có thể dựa vào tình trạng huyết động và khối lượng máu nôn ra ngoài và hoặc đại tiện phân đen, nhưng các yếu tố này chỉ có tính cách tương đối.
– Toàn thân: tùy theo tình trạng mất máu, lượng máu mất mà tình trạng toàn thân có thay đổi hay không. Trong trường hợp chảy máu cấp tính lượng nhiều, bệnh nhân có thể rơi vào tình trạng sốc do mất máu: thay đổi mạch, huyết áp, tri giác…
– Cần tiến hành các thăm dò cần thiết để xác định nguyên nhân: nội soi đường tiêu hoá trên rất có giá trị cho chẩn đoán và điều trị. Nội soi xác định được vị trí chảy máu, có thể phối hợp tiêm xơ trong một số trường hợp. Ngoài ra, cần làm các xét nghiệm cấp cứu như nhóm máu, công thức máu, hematocrit, hemoglobin…
Chụp đường tiêu hoá có cản quang không có giá trị trong những trường hợp này.
2. Xuất huyết tiêu hoá thấp
– Đại tiện phân máu hoặc ỉa máu hoặc phân đen. Nếu đen là do máu ứ đọng trong ống tiêu hoá, mùi đặc biệt thối khắm và thường có nguồn gốc ở cao. Máu đỏ tươi thường là do mới chảy và có nguồn gốc ở thấp (trĩ, u trực tràng …).
– Tình trạng toàn thân thường ít thay đổi và tuỳ thuộc vào mức độ chảy máu. Người ta chia XHTH thấp thành 2 loại: chảy máu nặng (đòi hỏi phải truyền máu cấp cứu) và chảy máu vừa hoặc nhẹ (không cần thiết phải truyền máu).
– Thăm khám trực tràng thường có máu đen dính găng. Đôi khi sờ được khối u trực tràng thấp hoặc phát hiện được các búi trĩ đang chảy máu.
– Nội soi đại trực tràng bằng ống soi mềm có thể phát hiện được nguyên nhân chảy máu: khối u đại trực tràng, viêm loét đại tràng, túi thừa đại tràng chảy máu, nứt kẽ hậu môn…
– Trong những trường hợp chảy máu ít, đôi khi phân không có màu đen mà phải xét nghiệm tìm máu ẩn trong phân. Trong những trường hợp này thường do bệnh lý u lành tính đại trực tràng (polyp, bệnh polyp đại tràng, bệnh Crohn…).
– Chụp đại tràng cản quang có thể phát hiện được các nguyên nhân gây chảy máu: khối u, túi thừa… Chụp đại tràng cản quang chống chỉ định trong trường hợp XHTH thấp kèm tắc ruột hoặc nghi ngờ thủng vào ổ phúc mạc.
Đánh giá mức độ nặng của xuất huyết tiêu hóa
Đánh giá mức độ nặng của XHTH dựa vào khối lượng máu mất (qua phân, qua chất nôn), tình trạng huyết động (mạch, huyết áp) và các xét nghiệm huyết học (hồng cầu, Hct).
Người ta phân thành 3 mức độ mất máu: nhẹ, vừa và nặng. Trong đó, XHTH được gọi là nặng khi:
– Huyết áp tâm thu dưới 90mmHg.
– Mạch nhanh trên 120 lần/phút.
– Lượng máu mất ước tính từ 1500-2000ml (tuy nhiên khó xác định chính xác).
– Hồng cầu dưới 2 triệu.
– Hematocrit dưới 30%.
– Hemoglobin dưới 10g/dl.
– Trên lâm sàng cần phải truyền ít nhất 3 đơn vị máu để duy trì huyết áp động mạch.
Nguyên tắc điều trị
1. Những biện pháp cần làm ngay khi chẩn đoán
– Đánh giá mức độ nặng của xuất huyết (như trên).
– Đặt đường truyền tĩnh mạch.
– Xác định nhóm máu, hồng cầu, hematocrit, hemoglobin.
– Đặt tĩnh mạch trung ương để bồi phụ thể tích tuần hoàn và theo dõi áp lực tĩnh mạch trung ương.
– Đặt sonde tiểu để theo dõi lượng nước tiểu hàng giờ.
– Đặt sonde dạ dày, nhất là trong trường hợp XHTH cao. Có thể phối hợp súc rửa dạ dày bằng dung dịch lạnh và bơm các thuốc băng niêm mạc.
– Lập bảng theo dõi tình trạng huyết động, các xét nghiệm huyết học.
2. Điều trị triệu chứng
Bồi phụ thể tích tuần hoàn:
Truyền máu đồng nhóm, truyền dung dịch cao phân tử. Tốc độ và thể tích truyền phụ thuộc vào mức độ mất máu và được theo dõi bằng áp lực tĩnh mạch trung tâm.
3. Theo dõi diễn tiến chảy máu
– Theo dõi tình trạng huyết động.
– Theo dõi dịch hút từ ống sonde dạ dày, tình trạng nôn ra máu, đại tiện phân đen.
– Theo dõi các xét nghiệm huyết học, có 2 khả năng xảy ra:
- Máu ngừng chảy: tình trạng huyết động ổn định dần, hết nôn ra máu, dịch qua sonde dạ dày nhạt dần rồi trong hẳn, các chỉ số huyết học dần dần trở về bình thường.
- Máu tiếp tục chảy hoặc chảy lại sau khi tạm ngừng: tình trạng huyết động xấu dần hoặc không ổn định, tiếp tục nôn ra máu; hồng cầu và hematocrit giảm nhiều, truyền dịch hoặc máu nhưng vẫn không duy trì được huyết động.
Chẩn đoán nguyên nhân
Sau khi chẩn đoán XHTH, xác định mức độ nặng của xuất huyết và tiến hành các bước điều trị ban đầu, ta cần xác định nguyên nhân để có biện pháp điều trị tiếp theo. Để xác định nguyên nhân, ngoài những dấu hiệu lâm sàng của XHTH cao hoặc thấp như đã nói trên, cần tiến hành soi dạ dày – tá tràng và hoặc soi đại tràng cấp cứu hay trì hoãn. Tùy theo nguyên nhân mà có kế hoạch điều trị cụ thể.
Các nguyên nhân xuất huyết tiêu hóa hay gặp
1. Xuất huyết tiêu hóa cao
Loét dạ dày – tá tràng
– XHTH là biến chứng rất thường gặp và rất nặng nề của loét dạ dày – tá tràng.
– Hỏi bệnh nhân: chẩn đoán tương đối dễ nếu bệnh nhân có tiền sử loét điển hình đã biết trước đã được điều trị và đã được chẩn đoán xác định bởi nội soi hoặc X quang chuẩn bị.
– Chẩn đoán vẫn còn nghi ngờ khi bệnh nhân đã dùng những thuốc gọi là độc hại cho dạ dày chẳng hạn như corticoid và nhất là những thuốc chống viêm không steroid, ví dụ aspirin và những chất dẫn xuất của nó, đồng thời những loại thuốc chống đông máu làm thuận lợi cho sự chảy máu ở những thương tổn có từ trước. Sau cùng trong 1/3 đến 2/3 trường hợp chảy máu tiêu hoá là khởi đầu của bệnh loét dạ dày – tá tràng.
– Nội soi bằng ống soi mềm để phát hiện ra ổ loét. Kích thước, tính chất ổ loét, một ổ hay nhiều ổ. Những vị trí của ổ loét dạ dày – tá tràng mà còn định vị ổ loét so với những mạch máu lớn. Ví dụ mặt sau thì gần với động mạch vị tá tràng do loét hành tá tràng hay ổ loét ở bờ cong nhỏ thì gần với động mạch vành vị.
– Tiến triển: tùy thuộc vào các yếu tố nguy cơ chung của XHTH, nguyên nhân gây loét, vị trí và tình trạng ổ loét. Trong 70-80% trường hợp, XHTH tự cầm sau một thời gian điều trị nội khoa. 20-30% trường hợp cần phải can thiệp phẫu thuật để tránh sự tái phát hay XHTH dữ dội đe doạ tính mạng bệnh nhân.
– Về điều trị: có 3 nguyên tắc điều trị cơ bản được đề cập cho loét dạ dày – tá tràng chảy máu, bao gồm: điều trị nội khoa cơ bản, tiêm xơ qua nội soi và phẫu thuật.
Viêm dạ dày – tá tràng xuất huyết
Khám lâm sàng có thể gợi nhớ đến hai hoàn cảnh xuất hiện:
– Dùng thuốc độc hại đến dạ dày – tá tràng là nguyên nhân thường gặp dẫn đến viêm dạ dày – tá tràng, ngoài ra nó có thể làm thuận lợi cho những trường hợp loét chảy máu thậm chí thủng ổ loét. Ngoài những trường hợp ngộ độc rượu có thể đưa đến viêm dạ dày cấp chảy máu.
– Trong hoàn cảnh bị stress tương ứng trong những trường hợp suy yếu những phủ tạng trầm trọng cấp tính hoặc mạn tính.
– Trường hợp suy yếu não bộ: hôn mê cho dù là những nguyên nhân nào nhất là sau những chấn thương sọ não (Cushing ulcer), viêm màng não hay xuất huyết màng não và u não.
– Suy hô hấp cấp tính hay mạn tính thậm chí trong những trường hợp mất bù trừ hô hấp ngay cả khi bệnh nhân được thông khí hỗ trợ.
– Suy thận cấp hay mạn tính với thiểu niệu-vô niệu thậm chí ở những bệnh nhân đang thấm mật phúc mạc.
– Suy gan cấp tính hoặc trong những mất bù của suy gan mạn tính (xơ gan)
– Nhiễm trùng sâu, thông thường với nhiễm trùng máu chẳng hạn như những ổ áp xe sâu, những ổ hoại tử (viêm tuỵ hoại tử), nhiễm trùng dạ dày – ruột cấp tính và nhiễm trùng tiết niệu.
– Trụỵ tim mạch cho dù là những nguyên nhân gì.
– Biến chứng hậu phẫu.
– Sau bỏng nặng.
Dùng nội soi để xác định chẩn đoán, thông thường là chỉ ra viêm dạ dày – tá tràng có nhiều tổn thương xuất huyết, chảy máu từng chỗ, viêm đỏ niêm mạc.
Trong một vài trường hợp thương tổn có thể khu trú vùng dưới tâm vị hoặc vùng hang vị.
Về điều trị: chủ yếu là điều trị triệu chứng và bệnh nguyên.
Vỡ tĩnh mạch thực quản giãn do tăng áp lực tĩnh mạch cửa
– Nguyên nhân của tăng áp cửa thông thường do xơ gan, nghiện rượu. Vấn đề chẩn đoán dựa vào khám lâm sàng và xét nghiệm cận lâm sàng. Mức độ suy gan tuỳ thuộc vào phân loại của CHILD hay của PUGH để cho phép có thái độ trị liệu thích hợp và ó tiên lượng trước mắt và lâu dài.
– Chẩn đoán: dựa vào lâm sàng. Chẩn đoán xác định chủ yếu bằng nội soi.
Trong 5% trường hợp chảy máu có thể ở tĩnh mạch giãn của dạ dày trong vùng tâm vị hoặc phình vị lớn.
– Điều trị: bao gồm điều trị cấp cứu chảy máu bằng sonde Blakemore và điều trị dự phòng nếu tái phát bằng phẫu thuật. Ngoài ra người ta còn dùng phương pháp tiêm xơ bằng somatostatin.
Trào ngược dạ dày – thực quản – thoát vị thực quản
Đây là nguyên nhân thứ tư gây XHTH cao.
– Hội chứng Mallory-Weiss: là do rách niêm mạc dạ dày ở chỗ nối tâm vị do cố sức để nôn ở những bệnh nhân có thoát vị khe hoành bởi sự trượt ở lỗ tâm hoành hay bất thường về vị trí của vùng tâm vị và phình vị lớn. Vấn đề chẩn đoán: dựa vào lâm sàng, hỏi bệnh và dùng nội soi. Điều trị có thể bằng tiêm xơ qua nội soi, khâu chỗ rách, phẫu thuật chống trào ngược.
– Viêm thực quản: những viêm thực quản hoại tử với dạng loét nông, phục hồi rất tốt với điều trị nội khoa.
– Loét thực quản Barrett: là do định vị lạc chỗ của niêm mạc dạ dày ở vùng dưới thực quản bị loét do trào ngược. ít tác dụng với điều trị nội khoa, do đó phải can thiệp phẫu thuật, thông thường cắt bỏ đoạn loét và nối thực quản với dạ dày.
2. Xuất huyết tiêu hoá thấp
Xuất huyết nặng
Thường có các nguyên nhân sau:
– Loét do nhiệt (ulcération thermometrique): ở những bệnh nhân kẹp nhiệt độ hậu môn hằng ngày, điều trị là khâu lại chỗ loét bằng soi hậu môn và gây tê.
– Viêm đại tràng chảy máu.
– Vỡ búi trĩ: phải loại trừ nguyên nhân khác, nhất là ung thư đại – trực tràng tiềm tàng.
– Xuất huyết túi thừa của đại tràng sigma. Vấn đề chẩn đoán nhờ chụp động mạch mạc treo tràng hoặc soi đại tràng. Điều trị ngoại khoa cấp cứu hoặc trì hoãn.
– Viêm túi thừa Meckel chảy máu.
Xuất huyết tiêu hóa vừa hoặc nhẹ
Nó có thể tự cầm máu hoặc nhờ điều trị nội khoa, nguyên nhân có thể do:
– Bệnh lý của trực tràng, đại tràng
- U lành tính
- Ung thư
- Bệnh Crohn
- Loét trực tràng hậu môn, nứt kẽ hậu môn chảy máu.
– Bệnh lý ruột non: u lành tính hay ác tính ruột non và loét ruột non do loét.
Benh.vn